72 岁老年男性,因「咳嗽、咳痰 5 天」入院,诊断考虑「肺炎」,给予左氧氟沙星注射液抗感染及对症治疗。次日,患者出现烦躁、坐卧不安,不识家人,不知身在何处,有幻视,多次自行拔针要求出院。
年轻的管床医生一下就慌了神,赶忙去请老主任。老主任看了患者表现,向家属确认既往无类似病史,再查看了医嘱,大手一挥:停用左氧氟沙星!2 日后,患者恢复如常,无后遗症。
抗菌药物可能会对神经系统造成各种不良影响,包括癫痫发作、脑病、视神经病变、周围神经病变以及重症肌无力加重。由于抗菌药物的广泛使用,如果早期发现神经毒性往往是可逆的,在此介绍一些主要类别的抗菌药物神经毒性,为临床安全合理使用提供参考。
癫痫发作
1. 抗菌药物导致的癫痫发作
与抗菌药物相关的癫痫发作发生率从头孢菌素的 0.04% 到氟喹诺酮类药物的 0.1%~0.5% 不等。青霉素、头孢菌素、碳青霉烯类和氟喹诺酮类是最常见的与癫痫发作有关的抗菌药物,其他包括长期服用甲硝唑和服用过量异烟肼。
β-内酰胺类抗菌药物和氟喹诺酮类药物通过抑制 γ-氨基丁酸(GABA)与受体的结合,干扰 GABA 的神经抑制作用,导致癫痫等神经毒性发生。
在亚胺培南治疗的基础结构性脑损伤和肾功能不全患者中,高达 20% 可能发生癫痫,亚胺培南的风险可能高于其他碳青霉烯类药物。现有研究数据表明神经毒性发生率: 亚胺培南(1.5%)> 厄他培南(0.18%)> 美罗培南(0.08%)。
在氟喹诺酮类中,环丙沙星比左氧氟沙星(0.5% 比 0.1%)更易导致癫痫发作。喹诺酮类药物对中枢神经系统的毒性强弱顺序为:环丙沙星> 诺氟沙星> 氧氟沙星> 培氟沙星> 依诺沙星。
抗菌药物引起的癫痫发作的危险因素包括肾功能不全、年龄大于 50 岁、使用剂量高于推荐剂量、血脑屏障改变而使脑内抗菌药物浓度增加(例如由于脑肿瘤或在脑内体外循环)。
因此,在开始使用抗菌药物治疗后,出现认知改变的患者应考虑脑电图监测。
2. 抗菌药物-抗癫痫药的相互作用
抗菌药物可以改变抗癫痫药物的血清浓度,导致癫痫发作或抗癫痫药物毒性。抗癫痫药物毒性的征兆包括脑病、眼球震颤、失衡和/或共济失调。
常见的相互作用是碳青霉烯给药后血清丙戊酸浓度显著降低,这可导致癫痫患者的癫痫发作。其机制可能是丙戊酸的肠运输减少和红细胞中丙戊酸的螯合作用。
据报道,在美罗培南存在的情况下,丙戊酸血药浓度下降多达 66%,亚胺培南也可能具有相同的作用。因此,接受丙戊酸治疗的患者最好避免使用碳青霉烯类药物。如果碳青霉烯类药物对于丙戊酸治疗患者的特定感染至关重要,则应密切关注丙戊酸血药浓度,由于这种相互作用与丙戊酸钠剂量无关,可能会难以维持治疗水平的丙戊酸浓度,可考虑使用其他抗癫痫药物。
脑病
脑病的常见症状包括精神错乱、嗜睡、激动、精神病和/或幻觉。最常见的与脑病有关的抗菌药物是甲硝唑、氟喹诺酮类、大环内酯类和β-内酰胺类(特别是头孢菌素类)。与庆大霉素、利奈唑胺和甲氧苄氨嘧啶-磺胺甲恶唑有关的抗菌药物引起的脑病也有报道。
甲硝唑的神经毒性最常引起小脑体征(共济失调、步态障碍、眼球震颤)。克拉霉素神经毒性通常引起精神症状,如躁狂症和幻觉。抗菌药物可能通过直接毒性作用或引起非惊厥性癫痫发作而引起或促成脑病。
诱发脑病危险因素包括肾功能衰竭,特别是急性肾功能衰竭,年龄较大和发病前的神经功能障碍。在停用抗菌药物后,脑病通常是可逆的。
视神经病变
由抗菌药物引起的视神经病变一般表现为无痛、渐进性、对称性视力下降,色觉减退,尤其是红绿色辨别。视野检查通常显示脑干缺损(固定点与盲点之间的视力丧失)和/或双颞侧缺损(双侧周边视力丧失)。
最常见的与视神经病变相关的抗菌药物是乙胺丁醇和利奈唑胺,其他抗菌药物包括环丙沙星、左氧氟沙星、氯霉素、甲硝唑、磺胺、异烟肼和链霉素等。乙胺丁醇估计会导致 1% 的服用标准剂量(15 mg/kg/d)的患者视神经病变,但超过 60 mg/kg/d 的患者中有 50% 出现视神经病变。视神经病变机制可能是继发于乙胺丁醇诱导的线粒体功能障碍,病理可见视神经和视交叉脱髓鞘病变。
发生乙胺丁醇引起的视神经病变的危险因素包括年龄较大、高血压、肾脏疾病,治疗时间延长(大于 2 个月)和较高剂量(15-20 mg/kg/天以上)。需要长期服用乙胺丁醇的患者应在开始治疗前进行眼科筛查检查,并每隔 1 至 3 个月进行一次随访检查。
如果发生视神经病变,一般下应停用乙胺丁醇,寻找替代抗菌药物。视力减退通常是可逆的,但是在长时间的治疗后也可能会出现永久的视力丧失。
利奈唑胺也被认为通过线粒体毒性引起视神经病变。使用时间是一个重要的危险因素,大部分报道的病例是服用利奈唑胺超过 1 个月的患者。停用通常会恢复视力。
周围神经病变
最常见的与周围神经病变有关的抗菌药物是甲硝唑、利奈唑胺和氨苯砜,其他药物还有氯霉素、氯喹、乙胺丁醇、氟喹诺酮类、异烟肼、呋喃妥因和柳氮磺胺吡啶。抗菌药物诱导的神经病变的机制可能是对 DNA 修复、细胞代谢和线粒体功能的影响所致的轴突损伤。
大多数抗菌药物引起的周围神经病变的病例发生在持续使用抗菌药物的患者(即持续数月),长期使用甲硝唑或利奈唑胺的患者发生率高达 50%。在大多数患者中,停用抗菌药物后数周至数月内恢复正常。
重症肌无力加重
重症肌无力(MG)的发生可能由感染、手术和药物引起。已知引起 MG 加重的药物包括抗菌药物、抗心律失常药、免疫抑制剂、抗惊厥药和抗胆碱药。
最常见的抗菌药物是氨基糖苷类、氟喹诺酮类和大环内酯类。个别病例报道有克林霉素、粘菌素、四环素、氨苄西林、亚胺培南等。
抗菌药物诱导的 MG 加重机制包括与电压门控钙通道和钙敏感性受体的突触前相互作用以及突触后与乙酰胆碱受体的作用。
MG 患者应该避免氨基糖苷类、氟喹诺酮类和大环内酯类药物。如果这些抗菌药物中的一种或多种对于治疗 MG 患者的特定感染是必需的,则应密切监测患者是否有任何加重的 MG 相关症状(例如乏力、构音障碍、吞咽困难、呼吸短促)。
总结
1. 开始使用抗菌药物后出现新的神经症状或体征应引起对潜在抗菌药物神经毒性的重视。
2. 老年患者以及肾功能不全,癫痫或重症肌无力患者慎重选择抗菌药物和用药剂量,以防止可避免的医源性神经系统并发症。
3. 有高危因素患者需要使用与神经毒性相关的抗菌药物,则应加强监测(脑电图监测、眼科检查),早期识别神经毒性。
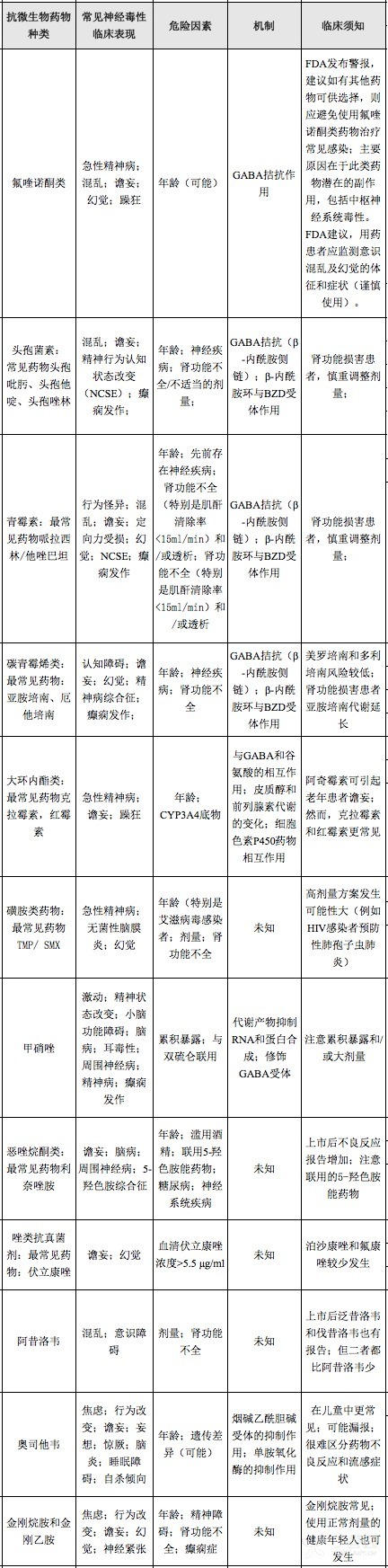
附表:具有神经毒性的抗微生物药物
参考文献
[1] 张晓燕, 刘宁, 王彦红. 临床常用药物的神经毒性 [J]. 山东医药, 2014, 54(1):101-103.
[2] 马莉莉, 张健. 碳青霉烯类抗生素的神经毒性 [J]. 药物不良反应杂志, 2010, 12(3):178-182.
[3] Antibiotics and Mental Status Changes. Medscape Pharmacists. January 05,2017.https://www.medscape.com/viewarticle/873864_2
[4] Bhattacharyya S, Darby R, Berkowitz A L. Antibiotic-Induced Neurotoxicity[J]. Current Infectious Disease Reports, 2014, 16(12):448.
